| 1人回答 | 28次阅读

妊娠期糖尿病胰岛素治疗原则主要包括个体化用药、小剂量起始、优先选择人胰岛素类似物、严密监测血糖、及时调整剂量。妊娠期糖尿病可能由胰岛素抵抗增加、胰岛β细胞功能代偿不足等因素引起,需在医生指导下规范使用胰岛素控制血糖。
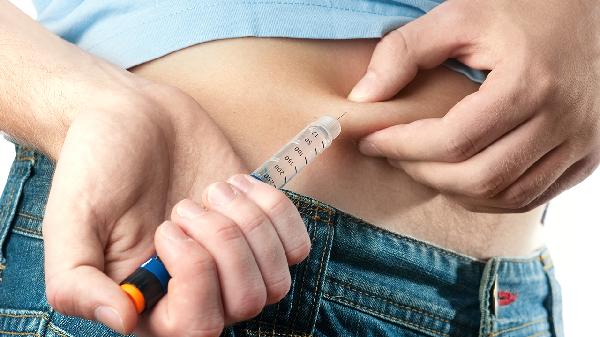
根据孕妇体重、孕周、血糖水平制定胰岛素方案。妊娠早期胰岛素需求量可能减少,中晚期随胎盘激素分泌增加需逐步增量。门冬胰岛素注射液、赖脯胰岛素注射液等速效类似物可更好匹配餐后血糖波动。避免使用长效动物胰岛素以防止抗体产生。
初始剂量通常按0.1-0.2U/kg计算,分次注射。基础胰岛素可选择地特胰岛素注射液,餐前追加短效胰岛素。血糖未达标时每次增加剂量不超过10%,空腹血糖目标值为3.3-5.3mmol/L,餐后2小时血糖应低于6.7mmol/L。
门冬胰岛素、赖脯胰岛素等通过基因重组技术合成,结构与内源性胰岛素相似,起效快且低免疫原性。相比常规人胰岛素,类似物更少通过胎盘转运,降低胎儿低血糖风险。禁止使用口服降糖药以避免致畸可能。
每日监测空腹及三餐后血糖,每周至少1次夜间血糖。血糖仪应定期校准,采血时避免挤压指尖。出现反复低血糖或血糖波动大时,需评估胰岛素注射技术及饮食配合情况。动态血糖监测系统可辅助识别隐匿性高血糖。
孕32周后胰岛素抵抗达高峰,需每周复诊调整方案。分娩后胰岛素需求骤降,应逐步减量至停用。合并酮症酸中毒时改用静脉胰岛素输注,血糖稳定后转回皮下注射。产后6-12周需复查OGTT评估糖代谢状态。
妊娠期糖尿病孕妇应保持每日碳水化合物摄入量不低于175g,分5-6餐进食。适量进行散步、孕妇瑜伽等有氧运动,运动前后监测血糖避免低血糖。定期进行胎儿超声及胎心监护,出现视力模糊、顽固性呕吐等异常需立即就医。产后建议坚持母乳喂养有助于改善糖代谢。
1型糖尿病和2型糖尿病的区别主要有发病机制、年龄分布、治疗方式、胰岛素依赖程度四个方面。
1、发病机制1型糖尿病是自身免疫导致胰岛β细胞破坏,胰岛素绝对缺乏;2型糖尿病主要是胰岛素抵抗伴随相对分泌不足。
2、年龄分布1型多在青少年期发病;2型常见于中老年群体,但近年青少年发病率上升。
3、治疗方式1型需终身胰岛素治疗;2型可通过口服降糖药、生活方式干预控制,晚期可能需要胰岛素。
4、胰岛素依赖1型患者生存依赖外源性胰岛素;2型患者初期通常无须胰岛素注射。
两类糖尿病均需定期监测血糖,1型患者需特别注意预防酮症酸中毒,2型患者应重点控制代谢综合征相关指标。